വെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് ഇൻഫെക്ഷൻ
വെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് ഡിസീസ് (അർഥം -ലംബമായി കൈമാറ്റം ചെയ്യപ്പെടുന്ന അണുബാധ) എന്നത് അമ്മയിൽ നിന്ന് കുഞ്ഞിലേക്ക് പകരുന്ന രോഗകാരികളായ ബാക്ടീരിയകളോ വൈറസുകളോ മൂലമുണ്ടാകുന്ന ഒരു അണുബാധയാണ്. ഗർഭകാലത്തും പ്രസവസമയത്തും അമ്മയിൽ നിന്ന് ഭ്രൂണത്തിലേക്കോ ഗര്ഭപിണ്ഡത്തിലേക്കോ കുഞ്ഞിലേക്കോ അണുബാധ നേരിട്ട് പകരുന്നു. ഗർഭാവസ്ഥയിൽ അമ്മയ്ക്ക് മുൻകാല രോഗമോ അണുബാധയോ ഉണ്ടാകുമ്പോൾ ഇത് സംഭവിക്കാം. പോഷകാഹാരക്കുറവ് പെരിനാറ്റൽ അണുബാധയുടെ അപകടസാധ്യത വർദ്ധിപ്പിക്കും.
| വെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് ഇൻഫെക്ഷൻ | |
|---|---|
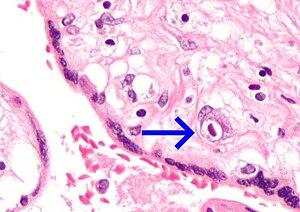 | |
| Micrograph of cytomegalovirus (CMV) infection of the placenta (CMV placentitis), a vertically transmitted infection: The characteristic large nucleus of a CMV-infected cell is seen off-centre at the bottom right of the image, H&E stain. | |
| സ്പെഷ്യാലിറ്റി | പീഡിയാട്രിക്സ് |
അണുബാധയുടെ തരങ്ങൾ
തിരുത്തുകബാക്ടീരിയ, വൈറസുകൾ, മറ്റ് ജീവികൾ എന്നിവ അമ്മയിൽ നിന്ന് കുഞ്ഞിലേക്ക് പകരാൻ കഴിയും. ലംബമായി പകരുന്ന നിരവധി അണുബാധകൾ TORCH കോംപ്ലെക്സ് -ൽ ഉൾപ്പെടുത്തിയിട്ടുണ്ട്: [1]
- ടി - ടോക്സോപ്ലാസ്മ ഗോണ്ടിയിൽ നിന്നുള്ള ടോക്സോപ്ലാസ്മോസിസ്
- ഒ - മറ്റ് അണുബാധകൾ (ചുവടെ കാണുക)
- ആർ - റൂബെല്ല
- സി - സൈറ്റോമെഗലോവൈറസ്
- എച്ച് - ഹെർപ്പസ് സിംപ്ലക്സ് വൈറസ് -2 അല്ലെങ്കിൽ നിയോനേറ്റൽ ഹെർപ്പസ് സിംപ്ലക്സ്
മറ്റ് അണുബാധകളിൽ ഇവ ഉൾപ്പെടുന്നു:
- പാർവോവൈറസ് B19 [2]
- കോക്സാകിവൈറസ് [3]
- ചിക്കൻപോക്സ് (വാരിസെല്ല സോസ്റ്റർ വൈറസ് മൂലമാണ്) [4]
- ക്ലമീഡിയ [5]
- എച്ച്ഐവി [6] [7]
- ഹ്യൂമൻ ടി-ലിംഫോട്രോപിക് വൈറസ് [8]
- സിഫിലിസ് [9]
- സിക്ക വൈറസ് മൂലമുണ്ടാകുന്ന സിക്ക പനി, കുട്ടികളിൽ മൈക്രോസെഫാലിക്കും മറ്റ് മസ്തിഷ്ക വൈകല്യങ്ങൾക്കും കാരണമാകും. [10]
ഹെപ്പറ്റൈറ്റിസ് ബിയെ വെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് അണുബാധയായി തരംതിരിക്കാം. ഹെപ്പറ്റൈറ്റിസ് ബി വൈറസ് വലുതാണ് എന്നതിനാൽ അത് മറുപിള്ളയെ കടക്കുന്നില്ല. അതിനാൽ, മാതൃ-ഗര്ഭപിണ്ഡ തടസ്സം ആയ മെറ്റേണൽ-ഫീറ്റൽ ബാരിയറിൽ വിള്ളൽ സംഭവിക്കുന്നില്ലെങ്കിൽ ഇത് ഗര്ഭപിണ്ഡത്തെ ബാധിക്കില്ല, പക്ഷേ പ്രസവസമയത്തോ അമ്നിയോസെന്റസിസ് സമയത്തോ രക്തസ്രാവം മൂലം വിള്ളൽ ഉണ്ടാകാം. [11]
ടോക്സോപ്ലാസ്മയെ പരാമർശിക്കുന്ന "TO [12] ഉപയോഗിച്ച് മുകളിൽ സൂചിപ്പിച്ച നാല് വ്യവസ്ഥകൾ ഉൾക്കൊള്ളുന്ന തരത്തിൽ ആയിരുന്നു TORCH കോംപ്ലെക്സ് ആയി ആദ്യം കണക്കാക്കിയിരുന്നത്. പല ആധുനിക റഫറൻസുകളിലും നാല്-ടേം ഫോം ഇപ്പോഴും ഉപയോഗിക്കുന്നു, [13] ഈ സന്ദർഭങ്ങളിൽ "ToRCH" എന്ന പ്രയോഗം ചിലപ്പോൾ ഉപയോഗിക്കാറുണ്ട്. [14] ടോക്സോപ്ലാസ്മോസിസ്, റുബെല്ല, സൈറ്റോമെഗലോവൈറസ്, ഹെർപ്പസ് സിംപ്ലക്സ്, സിഫിലിസ് എന്നിവയുടെ ചുരുക്കപ്പേരും ടോർച്ച്സ് ആയി പട്ടികപ്പെടുത്തിയിട്ടുണ്ട്.
1995-ൽ ഫോർഡ്-ജോൺസും കെൽനറും ചേർന്ന് CHEAPTORCHES എന്ന രീതിയിൽ ചുരുക്കപ്പേരിന്റെ കൂടുതൽ വിപുലീകരണം നിർദ്ദേശിച്ചു: [15]
- സി - ചിക്കൻപോക്സും ഷിംഗിൾസും
- എച്ച് - ഹെപ്പറ്റൈറ്റിസ്, സി [16] (ഡി), ഇ
- ഇ - എന്ററോവൈറസ്
- എ - എയ്ഡ്സ് (എച്ച്ഐവി അണുബാധ)
- പി-പാർവോവൈറസ് ബി 19 ( അപ്ലാസ്റ്റിക് അനീമിയയുടെ ദ്വിതീയ ഹൈഡ്രോപ്സ് ഗര്ഭപിണ്ഡം ഉത്പാദിപ്പിക്കുന്നു)
- ടി - ടോക്സോപ്ലാസ്മോസിസ്
- ഒ - മറ്റ് (ഗ്രൂപ്പ് ബി സ്ട്രെപ്റ്റോകോക്കി, ലിസ്റ്റീരിയ, കാൻഡിഡ, ലൈം രോഗം)
- ആർ - റൂബെല്ല
- സി - സൈറ്റോമെഗലോവൈറസ്
- എച്ച് - ഹെർപ്പസ് സിംപ്ലക്സ്
- ഇ - ലൈംഗികമായി പകരുന്ന മറ്റെല്ലാം (ഗൊണോറിയ, ക്ലമീഡിയ അണുബാധ, യൂറിയപ്ലാസ്മ യൂറിയലിറ്റിക്കം, ഹ്യൂമൻ പാപ്പിലോമ വൈറസ്)
- എസ് - സിഫിലിസ്
അടയാളങ്ങളും ലക്ഷണങ്ങളും
തിരുത്തുകവെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് അണുബാധയുടെ അടയാളങ്ങളും ലക്ഷണങ്ങളും വ്യക്തിഗത രോഗകാരിയെ ആശ്രയിച്ചിരിക്കുന്നു. അമ്മയിൽ, ഇത് ഇൻഫ്ലുവൻസ പോലുള്ള അസുഖം പോലെയുള്ള സൂക്ഷ്മമായ അടയാളങ്ങൾക്ക് കാരണമായേക്കാം, അല്ലെങ്കിൽ ഒരുപക്ഷെ രോഗലക്ഷണങ്ങളൊന്നുമുണ്ടാവണമെന്നുമില്ല. അത്തരം സന്ദർഭങ്ങളിൽ, ജനനസമയത്ത് പ്രത്യാഘാതങ്ങൾ ആദ്യം കണ്ടേക്കാം.
വെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് അണുബാധയുടെ ലക്ഷണങ്ങളിൽ പനിയും ഫ്ലൂ പോലുള്ള ലക്ഷണങ്ങളും ഉൾപ്പെടാം. ചർമ്മത്തിന് കീഴിലുള്ള കാപ്പിലറികളിൽ നിന്നുള്ള രക്തസ്രാവം കാരണം ചർമ്മത്തിൽ ഒരു പെറ്റീഷ്യൽ ചുണങ്ങു ഉണ്ടാകാം, ചെറിയ ചുവപ്പ് അല്ലെങ്കിൽ പർപ്പിൾ പാടുകൾ. മഞ്ഞപ്പിത്തത്തിൽ എന്ന പോലെ കരളും പ്ലീഹയും വലുതാവുന്നത് ( ഹെപ്പറ്റോസ്പ്ലെനോമെഗാലി ) സാധാരണമാണ്. എന്നിരുന്നാലും, ഹെപ്പറ്റൈറ്റിസ് ബിയിൽ മഞ്ഞപ്പിത്തം കുറവാണ്, കാരണം നവജാതശിശുവിന്റെ രോഗപ്രതിരോധ ശേഷി കരൾ കോശങ്ങൾക്കെതിരെ പ്രതികരിക്കാൻ വേണ്ടത്ര വികസിച്ചിട്ടില്ല. ശ്രവണ വൈകല്യം, നേത്ര പ്രശ്നങ്ങൾ, ബുദ്ധിമാന്ദ്യം, ഓട്ടിസം, മരണം എന്നിവ വെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് അണുബാധകൾ മൂലമാകാം.
Aicardi-Goutieres syndrome- ന്റെ ജനിതക അവസ്ഥകൾ സമാനമായ രീതിയിൽ ഉണ്ടാകാം. [17] [18]
കാരണ വഴികൾ
തിരുത്തുകവെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് അണുബാധകൾ പകരുന്നതിനുള്ള പ്രധാന വഴികൾ മറുപിള്ള (ട്രാൻസ്പ്ലസന്റൽ), പ്രസവസമയത്ത് സ്ത്രീകളുടെ റീപ്രൊഡകടീവ് ട്രാക്റ്റ് എന്നിവയാണ്. അമ്നിയോസെന്റസിസ് [11] അല്ലെങ്കിൽ [[ട്രോമ കെയർ|വലിയ ആഘാതം മൂലമുള്ള മെറ്റേണൽ-ഫീറ്റൽ ബാരിയർ വഴിയും സംക്രമണം സാധ്യമാണ്.
ട്രാൻസ്പ്ലസന്റൽ
തിരുത്തുകഭ്രൂണത്തിനും ഗര്ഭപിണ്ഡത്തിനും രോഗപ്രതിരോധ ശേഷി കുറവാണ് അല്ലെങ്കിൽ ഇല്ല. അവർ അമ്മയുടെ പ്രതിരോധ പ്രവർത്തനത്തെ ആശ്രയിച്ചിരിക്കുന്നു. പല രോഗാണുക്കളും മറുപിള്ളയെ കടന്ന് പെരിനാറ്റൽ അണുബാധയ്ക്ക് കാരണമാകും. പലപ്പോഴും, അമ്മയിൽ ചെറിയ അസുഖം ഉണ്ടാക്കുന്ന സൂക്ഷ്മാണുക്കൾ പോലും വികസിക്കുന്ന ഭ്രൂണത്തിനോ ഗര്ഭപിണ്ഡത്തിനോ വളരെ അപകടകരമാണ്. ഇത് ഗർഭമലസലിലോ വലിയ വികസന വൈകല്യങ്ങളിലോ കലാശിക്കും. പല അണുബാധകൾക്കും, ഗർഭത്തിൻറെ പ്രത്യേക ഘട്ടങ്ങളിൽ കുഞ്ഞിന് കൂടുതൽ അപകടസാധ്യതയുണ്ട്. പെരിനാറ്റൽ അണുബാധയുമായി ബന്ധപ്പെട്ട പ്രശ്നങ്ങൾ എല്ലായ്പ്പോഴും നേരിട്ട് ശ്രദ്ധിക്കപ്പെടുന്നില്ല.
ഗര്ഭപിണ്ഡത്തെ ബാധിക്കുന്നതിനു പുറമേ, ട്രാൻസ്പ്ലസന്റൽ രോഗകാരികൾ പ്ലാസന്റൈറ്റിസ് (പ്ലസന്റയുടെ വീക്കം) കൂടാതെ/അല്ലെങ്കിൽ കോറിയോഅമ്നിയോണൈറ്റിസ് (ഗര്ഭപിണ്ഡത്തിന്റെ ചർമ്മത്തിന്റെ വീക്കം) എന്നിവയ്ക്ക് കാരണമാകും.
പ്രസവസമയത്ത്
തിരുത്തുകപ്രസവസമയത്ത് അമ്മയിൽ നിന്നും കുഞ്ഞുങ്ങൾക്ക് അണുബാധയുണ്ടാകാം. ചില പകർച്ചവ്യാധികൾ ഗർഭാശയത്തിലെ ഭ്രൂണത്തിലേക്കോ ഗര്ഭപിണ്ഡത്തിലേക്കോ, ബർത്ത് കനാലിലൂടെ കടന്നുപോകുമ്പോഴോ അല്ലെങ്കിൽ ജനിച്ച് കുറച്ച് സമയത്തിനുശേഷം പോലും പകരാം. വ്യത്യാസം പ്രധാനമാണ്, കാരണം പ്രാഥമികമായി ജനന സമയത്തോ ശേഷമോ കൈമാറ്റം സംഭവിക്കുമ്പോൾ, വൈദ്യ ഇടപെടൽ ശിശുവിലെ അണുബാധ തടയാൻ സഹായിക്കും. ജനനസമയത്ത്, പ്ലാസന്റൽ തടസ്സം ഇടപെടാതെ കുഞ്ഞുങ്ങൾ മാതൃരക്തം, ശരീരസ്രവങ്ങൾ, അമ്മയുടെ ജനനേന്ദ്രിയ അവയവങ്ങൾ എന്നിവയുമായി സമ്പർക്കം പുലർത്തുന്നു. ഇക്കാരണത്താൽ, രക്തത്തിലൂടെ പകരുന്ന സൂക്ഷ്മാണുക്കൾ (ഹെപ്പറ്റൈറ്റിസ് ബി, എച്ച്ഐവി), ലൈംഗികമായി പകരുന്ന രോഗങ്ങളുമായി ബന്ധപ്പെട്ടവ (ഉദാ: നെയ്സീരിയ ഗൊണോറിയ, ക്ലമീഡിയ ട്രാക്കോമാറ്റിസ്), റീപ്രൊഡകടീവ് ട്രാക്റ്റിൽ സാധാരണ കാണപ്പെടുന്ന ഫോണ (ഉദാ, കാൻഡിഡ ആൽബിക്കൻസ് ) എന്നിവ സാധാരണയായി കാണപ്പെടുന്ന നവജാതശിശുക്കളുടെ അണുബാധകാരികളാണ്.
രോഗനിർണയം
തിരുത്തുകനവജാതശിശുവിന്റെ ശാരീരിക പരിശോധന വെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് അണുബാധയുടെ ലക്ഷണങ്ങൾ കാണിക്കുമ്പോൾ, മുകളിൽ ലിസ്റ്റുചെയ്തിരിക്കുന്ന അണുബാധകളുടെ തെളിവുകൾക്കായി എക്സാമിനർ രക്തം, മൂത്രം, നട്ടെല്ല് ദ്രാവകം എന്നിവ പരിശോധിക്കാം. നിർദ്ദിഷ്ട രോഗകാരികളിൽ ഒന്നിന്റെ കൾച്ചർ വഴിയോ രോഗകാരിക്കെതിരെ IgM- ന്റെ അളവ് വർദ്ധിപ്പിക്കുന്നതിലൂടെയോ രോഗനിർണയം സ്ഥിരീകരിക്കാൻ കഴിയും.
-
CMV പ്ലാസന്റൈറ്റിസ്
-
CMV പ്ലാസന്റൈറ്റിസ്
വർഗ്ഗീകരണം
തിരുത്തുക22 [19] നും 28 ആഴ്ചയ്ക്കും ഇടയിലുള്ള ഗർഭാവസ്ഥയിൽ [20] (നിർവചനത്തിൽ പ്രാദേശിക വ്യതിയാനങ്ങളോടെ) ആരംഭിച്ച് ജനിച്ച് ഏഴു ദിവസങ്ങൾ കഴിഞ്ഞ് അവസാനിക്കുന്ന പെരിനാറ്റൽ കാലഘട്ടത്തിലാണ് ഇത് പകരുന്നതെങ്കിൽ വെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് അണുബാധയെ പെരിനാറ്റൽ അണുബാധ എന്ന് വിളിക്കാം. . [19]
വെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് അണുബാധ പ്രസവത്തിനു ശേഷവും നിലനിൽക്കുകയാണെങ്കിൽ ജന്മനായുള്ള അണുബാധ എന്ന പദം ഉപയോഗിക്കാം.
ചികിത്സ
തിരുത്തുകടോക്സോപ്ലാസ്മോസിസ്, സിഫിലിസ് തുടങ്ങിയ വെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് അണുബാധകൾ, ഗർഭാവസ്ഥയുടെ തുടക്കത്തിൽ തന്നെ രോഗനിർണയം നടത്തിയാൽ, ആൻറിബയോട്ടിക്കുകൾ ഉപയോഗിച്ച് ഫലപ്രദമായി ചികിത്സിക്കാം. പല വെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് വൈറൽ അണുബാധകൾക്കും ഫലപ്രദമായ ചികിത്സയില്ല, എന്നാൽ ചിലത്, പ്രത്യേകിച്ച് റൂബെല്ല, വെരിസെല്ല-സോസ്റ്റർ എന്നിവ ഗർഭധാരണത്തിന് മുമ്പ് അമ്മയ്ക്ക് വാക്സിനേഷൻ നൽകുന്നതിലൂടെ തടയാൻ കഴിയും.
മലേറിയ ബാധിത പ്രദേശങ്ങളിൽ താമസിക്കുന്ന ഗർഭിണികൾ മലേറിയ പ്രതിരോധമെടുക്കേണ്ടതാണ്. ഇത് ഗർഭിണികളുടെ വിളർച്ചയും പാരാസൈറ്റീമിയയും അവരുടെ ശിശുക്കളുടെ ജനനഭാരവും വൈദ്യശാസ്ത്രപരമായി മെച്ചപ്പെടുത്തുന്നു. [21]
അമ്മയ്ക്ക് സജീവമായ ഹെർപ്പസ് സിംപ്ലക്സ് ഉണ്ടെങ്കിൽ (പാപ്പ് ടെസ്റ്റ് നിർദ്ദേശിച്ചേക്കാം), സിസേറിയൻ വഴിയുള്ള പ്രസവം നവജാതശിശുവിനെ ഈ വൈറസുമായി സമ്പർക്കം പുലർത്തുന്നതിൽ നിന്നും തൽഫലമായി അണുബാധയിൽ നിന്നും തടയും.
ഗർഭാശയ അണുബാധ തടയുന്നതിൽ IgG 2 ആന്റിബോഡി നിർണായക പങ്ക് വഹിച്ചേക്കാം, ചികിത്സയ്ക്കും വാക്സിനേഷനുമായി IgG 2 അടിസ്ഥാനമാക്കിയുള്ള ചികിത്സകൾ വികസിപ്പിക്കുന്നതിനായി വിപുലമായ ഗവേഷണം നടക്കുന്നു. [22]
പ്രോഗ്നോസിസ്
തിരുത്തുകഓരോ തരത്തിലുള്ള വെർട്ടിക്കലി ട്രാൻസ്മിറ്റഡ് അണുബാധയ്ക്കും പ്രോഗ്നോസിസ് വ്യത്യസ്തമാണ്. അണുബാധയുടെ സമയത്ത് ഗർഭാവസ്ഥയുടെ ഘട്ടവും നവജാതശിശുവിൽ സ്വാധീനം വരുത്തും.
ഇതും കാണുക
തിരുത്തുക- ഗ്രൂപ്പ് ബി സ്ട്രെപ്റ്റോകോക്കൽ അണുബാധ
- ഗർഭാവസ്ഥയിൽ അണുബാധയുടെ സംവേദനക്ഷമതയും തീവ്രതയും
- തിരശ്ചീന രോഗ പകർച്ച
അവലംബം
തിരുത്തുക- ↑ "TORCH Complex". 2021. PMID 32809363. Retrieved 27 August 2021.
{{cite journal}}: Cite journal requires|journal=(help) - ↑ "Parvovirus B19". The Lecturio Medical Concept Library. Retrieved 27 August 2021.
- ↑ "Coxsackievirus". The Lecturio Medical Concept Library. Retrieved 27 August 2021.
- ↑ "Varicella-Zoster Virus/Chickenpox". The Lecturio Medical Concept Library. Retrieved 27 August 2021.
- ↑ Yu, Jialin; Wu, Shixiao; Li, Fang; Hu, Linyan (2009). "Vertical Transmission of Chlamydia trachomatis in Chongqing China". Current Microbiology. 58 (4): 315–320. doi:10.1007/s00284-008-9331-5. ISSN 0343-8651. PMID 19123031.
- ↑ Ugen, K E; Goedert, J J; Boyer, J; et al. (June 1992). "Vertical transmission of human immunodeficiency virus (HIV) infection. Reactivity of maternal sera with glycoprotein 120 and 41 peptides from HIV type 1". Journal of Clinical Investigation. 89 (6): 1923–1930. doi:10.1172/JCI115798. ISSN 0021-9738. PMC 295892. PMID 1601999.
- ↑ Fawzi, Wafaie W.; Msamanga, Gernard; Hunter, David; et al. (2000). "Randomized Trial of Vitamin Supplements in Relation to Vertical Transmission of HIV-1 in Tanzania". Journal of Acquired Immune Deficiency Syndromes. 23 (3): 246–254. doi:10.1097/00042560-200003010-00006. ISSN 1525-4135. PMID 10839660.
- ↑ Hisada, Michie; Maloney, Elizabeth M.; Sawada, Takashi; et al. (2002). "Virus Markers Associated with Vertical Transmission of Human T Lymphotropic Virus Type 1 in Jamaica". Clinical Infectious Diseases. 34 (12): 1551–1557. doi:10.1086/340537. ISSN 1058-4838. PMID 12032888.
- ↑ Lee, M.-J.; Hallmark, R.J.; Frenkel, L.M.; Del Priore, G. (1998). "Maternal syphilis and vertical perinatal transmission of human immunodeficiency virus type-1 infection". International Journal of Gynecology & Obstetrics. 63 (3): 247–252. doi:10.1016/S0020-7292(98)00165-9. ISSN 0020-7292. PMID 9989893.
- ↑ "CDC Concludes Zika Causes Microcephaly and Other Birth Defects". CDC Newsroom Releases. Centers for Disease Control and Prevention. 13 April 2016.
- ↑ 11.0 11.1 "Hepatitis B". Emergencies preparedness, response. World Health Organization. Retrieved 29 April 2016.
- ↑ Kinney, JS; Kumar, ML (December 1988). "Should we expand the TORCH complex? A description of clinical and diagnostic aspects of selected old and new agents". Clinics in Perinatology. 15 (4): 727–44. doi:10.1016/S0095-5108(18)30670-5. ISSN 0095-5108. PMID 2850128.
- ↑ Abdel-Fattah, Sherif A.; Bhat, Abha; Illanes, Sebastian; et al. (November 2005). "TORCH test for fetal medicine indications: only CMV is necessary in the United Kingdom". Prenatal Diagnosis. 25 (11): 1028–1031. doi:10.1002/pd.1242. ISSN 0197-3851. PMID 16231309.
- ↑ Li, Ding; Yang, Hao; Zhang, Wen-Hong; et al. (2006). "A Simple Parallel Analytical Method of Prenatal Screening". Gynecologic and Obstetric Investigation. 62 (4): 220–225. doi:10.1159/000094092. ISSN 1423-002X. PMID 16791006.
- ↑ Ford-Jones, E. L.; Kellner, J. D. (1995). ""Cheap torches": An acronym for congenital and perinatal infections". The Pediatric Infectious Disease Journal. 14 (7): 638–640. doi:10.1097/00006454-199507000-00028. PMID 7567307.
- ↑ Tosone, G.; Maraolo, A.E.; Mascolo, S.; et al. (2014). "Vertical hepatitis C virus transmission: Main questions and answers". World Journal of Hepatology. 6 (8): 538–548. doi:10.4254/wjh.v6.i8.538. PMC 4163737. PMID 25232447.
{{cite journal}}: CS1 maint: unflagged free DOI (link) - ↑ Knoblauch, Hans; Tennstedt, Cornelia; Brueck, Wolfgang; Hammer, Hannes; Vulliamy, Tom; Dokal, Inderjeet; Lehmann, Rüdiger; Hanefeld, Folker; Tinschert, Sigrid (2003). "Two brothers with findings resembling congenital intrauterine infection-like syndrome (pseudo-TORCH syndrome)". American Journal of Medical Genetics. 120A (2): 261–265. doi:10.1002/ajmg.a.20138. ISSN 0148-7299. PMID 12833411.
- ↑ Vivarelli, Rossella; Grosso, Salvatore; Cioni, Maddalena; Galluzzi, Paolo; Monti, Lucia; Morgese, Guido; Balestri, Paolo (March 2001). "Pseudo-TORCH syndrome or Baraitser–Reardon syndrome: diagnostic criteria". Brain and Development. 23 (1): 18–23. doi:10.1016/S0387-7604(00)00188-1. ISSN 0387-7604. PMID 11226724.
- ↑ 19.0 19.1 "Definitions and Indicators in Family Planning. Maternal & Child Health and Reproductive Health" (PDF). Archived from the original (PDF) on 25 January 2012. By European Regional Office, World Health Organization. Revised March 1999 & January 2001. In turn citing: WHO Geneva, WHA20.19, WHA43.27, Article 23
- ↑ Singh, Meharban (2010). Care of the Newborn. p. 7. Edition 7. ISBN 9788170820536
- ↑ Radeva-Petrova, D; Kayentao, K; ter Kuile, FO; Sinclair, D; Garner, P (10 October 2014). "Drugs for preventing malaria in pregnant women in endemic areas: any drug regimen versus placebo or no treatment". The Cochrane Database of Systematic Reviews (10): CD000169. doi:10.1002/14651858.CD000169.pub3. PMC 4498495. PMID 25300703.
- ↑ Syal K and Karande AA. IgG2 Subclass Isotype Antibody and Intrauterine Infections. Current Science Vol. 102, No. 11, 10 June 2012.
പുറംകണ്ണികൾ
തിരുത്തുക| Classification |
|---|