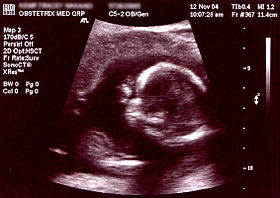
ഒബ്സ്റ്റട്രിക് അൾട്രാസോണോഗ്രാഫി
ഗർഭാവസ്ഥയിലെ മെഡിക്കൽ അൾട്രാസോണോഗ്രാഫിയുടെ ഉപയോഗമാണ് ഒബ്സ്റ്റെട്രിക് അൾട്രാസോണോഗ്രാഫി. ഇതിൽ ഗർഭപാത്രത്തിൽ വികസിക്കുന്ന ഭ്രൂണത്തിന്റെയോ ഭ്രൂണത്തിന്റെയോ ഗർഭസ്ഥ ശിശുവിൻ്റെയോ തത്സമയ ദൃശ്യ ചിത്രങ്ങൾ സൃഷ്ടിക്കാൻ ശബ്ദ തരംഗങ്ങൾ ഉപയോഗിക്കുന്നു. അമ്മയുടെ ആരോഗ്യം, ഗർഭത്തിൻറെ സമയവും പുരോഗതിയും, ഭ്രൂണത്തിന്റെയോ ഗര്ഭപിണ്ഡത്തിന്റെയോ ആരോഗ്യവും വികാസവും എന്നിവയെക്കുറിച്ചുള്ള വിവിധ വിവരങ്ങൾ നൽകാൻ കഴിയുന്നതിനാൽ, പല രാജ്യങ്ങളിലും ഈ നടപടിക്രമം ഗർഭകാല പരിചരണത്തിന്റെ ഒരു സാധാരണ ഭാഗമാണ്.
ഗര്ഭപിണ്ഡത്തിന്റെ ഡേറ്റിംഗ് സ്ഥിരീകരിക്കുന്നതിനും ഗര്ഭപിണ്ഡത്തിന്റെ വളർച്ചാ വൈകല്യങ്ങൾ അളക്കുന്നതിനും 18 ആഴ്ചകൾക്കും 22 ആഴ്ചകൾക്കും ഇടയിലുള്ള (അനാട്ടമി സ്കാൻ) ഗർഭാവസ്ഥയിലുള്ള സ്ത്രീകൾക്ക് സാധാരണ ഒബ്സ്റ്റെട്രിക് അൾട്രാസൗണ്ട് നടത്തണമെന്ന് ഇന്റർനാഷണൽ സൊസൈറ്റി ഓഫ് അൾട്രാസൗണ്ട് ഇൻ ഒബ്സ്റ്റട്രിക്സ് ആൻഡ് ഗൈനക്കോളജി (ISUOG) ശുപാർശ ചെയ്യുന്നു. ഇതിലൂടെ ജന്മനായുള്ള വൈകല്യങ്ങളും ഒന്നിലധികം ഗർഭധാരണങ്ങളും (ഇരട്ടകൾ മുതലായവ) ഗർഭാവസ്ഥയിൽ പെട്ടെന്ന് തിരിച്ചറിയാനും, വിലയിരുത്താനും കഴിയും. [1] കൂടാതെ, ജനിതക പരിശോധന ആഗ്രഹിക്കുന്ന ഗർഭിണികൾക്ക് 11 ആഴ്ചയ്ക്കും 13 ആഴ്ചയ്ക്കും 6 ദിവസത്തിനും ഇടയിൽ ഒബ്സ്റ്റെട്രിക് അൾട്രാസൗണ്ട് നടത്തണമെന്ന് ISUOG ശുപാർശ ചെയ്യുന്നു. ഗർഭാവസ്ഥയുടെ ഈ പ്രാരംഭ ഘട്ടത്തിൽ ഒരു അൾട്രാസൗണ്ട് നടത്തുന്നത് വഴി ഗർഭാവസ്ഥയുടെ സമയം കൂടുതൽ കൃത്യമായി സ്ഥിരീകരിക്കാൻ കഴിയും, കൂടാതെ ഒന്നിലധികം ഭ്രൂണങ്ങൾ, വലിയ ജനന വൈകല്യങ്ങൾ എന്നിവ വിലയിരുത്താനും കഴിയും. [2] ഗർഭാവസ്ഥയുടെ 24 ആഴ്ചയ്ക്ക് മുമ്പുള്ള പതിവ് ഒബ്സ്റ്റെട്രിക് അൾട്രാസൗണ്ട് ഒന്നിലധികം ഗർഭാവസ്ഥകളെ തിരിച്ചറിയുന്നതിൽ പരാജയപ്പെടാനുള്ള സാധ്യത ഗണ്യമായി കുറയ്ക്കുമെന്നും പ്രസവാനന്തര ഗർഭാവസ്ഥയിൽ ലേബർ ഇൻഡക്ഷൻ സാധ്യത കുറയ്ക്കുന്നതിന് ഗർഭധാരണം മെച്ചപ്പെടുത്താനും കഴിയുമെന്ന് ഗവേഷണങ്ങൾ കാണിക്കുന്നു. എന്നിരുന്നാലും, ജനനത്തിനു ശേഷമുള്ള മരണത്തിലോ ശിശുക്കളുടെ മോശം ഫലങ്ങളിലോ വ്യത്യാസമില്ല. [3]
ടെർമിനോളജി
തിരുത്തുകഅൾട്രാസൗണ്ടിലെ ഉപയോഗപ്രദമായ പദങ്ങൾ ചുവടെ: [4]
- എക്കോജെനിക് - അൾട്രാസൗണ്ട് തരംഗങ്ങളുടെ പ്രതിഫലനങ്ങൾ (എക്കോകൾ) നൽകുന്നു
- ഹൈപ്പർകോയിക് - സാധാരണയേക്കാൾ കൂടുതൽ എക്കോജെനിക് (തെളിച്ചമുള്ളത്).
- ഹൈപ്പോകോയിക് - സാധാരണയേക്കാൾ കുറവ് എക്കോജെനിക് (ഇരുണ്ടത്).
- ഐസോകോയിക് - മറ്റൊരു ടിഷ്യുവിന്റെ അതേ എക്കോജെനിസിറ്റി
- ട്രാൻസ്വജൈനൽ അൾട്രാസോണോഗ്രാഫി - യോനിയിലൂടെ അൾട്രാസൗണ്ട് നടത്തുന്നു
- ട്രാൻസ്അബ്ഡോമിനൽ അൾട്രാസോണോഗ്രാഫി - അൾട്രാസൗണ്ട് വയറിലെ ഭിത്തിയിലൂടെയോ വയറിലെ അറയിലൂടെയോ നടത്തുന്നു.
സാധാരണ അവസ്ഥയിൽ, കരൾ, പ്ലീഹ, വൃക്ക എന്നിങ്ങനെയുള്ള ഓരോ ശരീര കോശത്തിനും സവിശേഷമായ എക്കോജെനിസിറ്റി ഉണ്ട്. ഭാഗ്യവശാൽ, ഗർഭാശയ സഞ്ചി, യോക്സാക്, ഭ്രൂണം എന്നിവ ഹൈപ്പർകോയിക് (തെളിച്ചമുള്ള) ശരീരകലകളാൽ ചുറ്റപ്പെട്ടിരിക്കുന്നു.
തരങ്ങൾ
തിരുത്തുകഗർഭിണിയായ സ്ത്രീയുടെ അടിവയറ്റിൽ ഒരു ട്രാൻസ്ഡ്യൂസർ സ്ഥാപിച്ചാണ് പരമ്പരാഗത ഒബ്സ്റ്റട്രിക് സോണോഗ്രാമുകൾ ചെയ്യുന്നത്. ഒരു വേരിയന്റ് ആയ, ട്രാൻസ് വജൈനൽ സോണോഗ്രാഫി, സ്ത്രീയുടെ യോനിയിൽ സ്ഥാപിച്ചിരിക്കുന്ന ഒരു പ്രോബ് കൊണ്ടാണ് ചെയ്യുന്നത്. ഗർഭാവസ്ഥയുടെ തുടക്കത്തിലും അമിതവണ്ണമുള്ള സ്ത്രീകളിലും ട്രാൻസ്വജൈനൽ സ്കാനുകൾ സാധാരണയായി വ്യക്തമായ ചിത്രങ്ങൾ നൽകുന്നു. ഗര്ഭപിണ്ഡത്തിന്റെ ഹൃദയമിടിപ്പ് കണ്ടെത്തുന്നതിന് ഡോപ്ലർ സോണോഗ്രാഫി ഉപയോഗിക്കുന്നു. ഡോപ്ലർ സോണോഗ്രാഫി ഉപയോഗിച്ച് ഗര്ഭപിണ്ഡത്തിന്റെ ഹൃദയത്തിലെയും രക്തക്കുഴലുകളിലെയും സ്പന്ദനങ്ങളും അവയുടെ അസാധാരണത്വങ്ങളും പരിശോധിക്കാം. [5]
3ഡി അൾട്രാസൗണ്ട്
തിരുത്തുകആധുനിക 3ഡി അൾട്രാസൗണ്ട് ചിത്രങ്ങൾ ഗർഭകാല രോഗനിർണയത്തിന് പഴയ 2ഡി അൾട്രാസൗണ്ട് സാങ്കേതികവിദ്യയേക്കാൾ കൂടുതൽ വിശദാംശങ്ങൾ നൽകുന്നു. [6] മാതാപിതാക്കൾക്ക് 3ഡി ജനപ്രിയമാണെങ്കിലും, [7] 2ഡി യും 3ഡി യും മെഡിക്കൽ ഇതര ഉപയോഗത്തിന് യു എസ് ഫുഡ് ആൻഡ് ഡ്രഗ് അഡ്മിനിസ്ട്രേഷൻ നിരുത്സാഹപ്പെടുത്തുന്നു, [8] എന്നാൽ അൾട്രാസൗണ്ടിനെ പ്രതികൂലമായ മെഡിക്കൽ ഫലങ്ങളുമായി ബന്ധിപ്പിക്കുന്ന കൃത്യമായ പഠനങ്ങളൊന്നുമില്ല. ഗർഭാവസ്ഥയുടെ വിവിധ ഘട്ടങ്ങളിൽ ഇനിപ്പറയുന്ന 3ഡി അൾട്രാസൗണ്ട് ചിത്രങ്ങൾ എടുത്തിട്ടുണ്ട്:
-
12 ആഴ്ച പ്രായമുള്ള ഭ്രൂണത്തിൻ്റെ ചലനത്തിൻ്റെ 3ഡി അൾട്രാസൗണ്ട്
-
75-മി മീ ഭ്രൂണം (ഏകദേശം 14 ആഴ്ച പ്രായം)
-
17 ആഴ്ച പ്രായമുള്ള ഭ്രൂണം
-
20 ആഴ്ച പ്രായമുള്ള ഭ്രൂണം
മെഡിക്കൽ ഉപയോഗങ്ങൾ
തിരുത്തുകആദ്യകാല ഗർഭം
തിരുത്തുക5 ആഴ്ച ഗർഭാവസ്ഥയിൽ (അണ്ഡോത്പാദനത്തിന് ഏകദേശം 3 ആഴ്ചകൾക്ക് ശേഷം) ട്രാൻസ്വജൈനൽ അൾട്രാസൗണ്ടിൽ ജെസ്റ്റേഷണൽ സാക് വിശ്വസനീയമായി കാണാൻ കഴിയും. ജെസ്റ്റേഷണൽ സാക് അളവ് 25 മിമി. ആകുമ്പോഴേക്കും ഭ്രൂണം കാണണം, ഏകദേശം അഞ്ചര ആഴ്ചയിൽ ഇത് സംഭവിക്കും. [9] ഭ്രൂണത്തിന്റെ അളവ് 5 മിമീ. ആകുമ്പോഴേക്കും ട്രാൻസ്വാജിനൽ അൾട്രാസൗണ്ടിൽ ഹൃദയമിടിപ്പ് സാധാരണയായി കാണപ്പെടുന്നു, എന്നാൽ ഭ്രൂണം 19 മിമീ എത്തുന്നതുവരെ ദൃശ്യമാകണമെന്നില്ല, ഏകദേശം 7 ആഴ്ച ഗർഭകാലം ഇതിനെടുക്കും. [5] [10] [11] യാദൃശ്ചികമായി, മിക്ക ഗർഭം അലസലുകളും 7 ആഴ്ചയ്ക്കുള്ളിൽ സംഭവിക്കുന്നു. ഗർഭം അലസലിന്റെ നിരക്ക്, പ്രത്യേകിച്ച് അപകടകരമായ ഗർഭം അലസൽ, സാധാരണ ഹൃദയമിടിപ്പ് കണ്ടെത്തിയതിന് ശേഷവും 13 ആഴ്ചകൾക്കു ശേഷവും ഗണ്യമായി കുറയുന്നു. [12]
-
കൃത്രിമമായി നിറമുള്ള, ഗർഭാശയ സഞ്ചി, മഞ്ഞക്കരു, ഭ്രൂണം എന്നിവ കാണിക്കുന്നു (അളവ് 3 mm + ചിഹ്നങ്ങൾ തമ്മിലുള്ള ദൂരം).
-
ഗർഭാവസ്ഥയുടെ 5 ആഴ്ചയിലും 1 ദിവസത്തിലും ഭ്രൂണം (മുകളിൽ ഇടതുവശത്ത്) ഹൃദയമിടിപ്പ് തിരിച്ചറിയാം.
-
ഗർഭാവസ്ഥയുടെ 5 ആഴ്ചയിലും 5 ദിവസത്തിലും തിരിച്ചറിയാവുന്ന ഹൃദയമിടിപ്പ് ഉള്ള ഭ്രൂണം.
ആദ്യ ത്രിമാസത്തിൽ
തിരുത്തുകആദ്യ ത്രിമാസത്തിൽ, ഒരു സാധാരണ അൾട്രാസൗണ്ട് പരിശോധനയിൽ സാധാരണയായി ഇവ ഉൾപ്പെടുന്നു: [11]
- ജെസ്റ്റേഷണൽ സാക് വലിപ്പം, സ്ഥാനം, നമ്പർ
- ഭ്രൂണം ഒപ്പം/അല്ലെങ്കിൽ യോക് സാക് തിരിച്ചറിയൽ
- ഗര്ഭപിണ്ഡത്തിന്റെ നീളം അളക്കൽ (ക്രൗൺ-റമ്പ് നീളം എന്നറിയപ്പെടുന്നു)
- ഒന്നിലധികം ഗർഭാവസ്ഥകൾക്കുള്ള അമ്നിയോണിക് സഞ്ചികളുടെയും കോറിയോണിക് സഞ്ചികളുടെയും എണ്ണം ഉൾപ്പെടെ ഗര്ഭപിണ്ഡത്തിന്റെ എണ്ണം
- ഭ്രൂണ ഹൃദയ പ്രവർത്തനം
- ആദ്യ ത്രിമാസത്തിന് അനുയോജ്യമായ ഭ്രൂണ/ഗര്ഭപിണ്ഡത്തിന്റെ ശരീരഘടനയുടെ വിലയിരുത്തല്
- അമ്മയുടെ ഗർഭപാത്രം, ട്യൂബുകൾ, അണ്ഡാശയങ്ങൾ, ചുറ്റുമുള്ള ഘടനകൾ എന്നിവയുടെ വിലയിരുത്തൽ
- ഗര്ഭപിണ്ഡത്തിന്റെ ന്യൂച്ചൽ ഫോൾഡിന്റെ വിലയിരുത്തൽ, ഗര്ഭപിണ്ഡത്തിന്റെ ന്യൂച്ചല് അർദ്ധസുതാര്യത വിലയിരുത്തൽ
രണ്ടാമത്തെയും മൂന്നാമത്തെയും ത്രിമാസത്തിൽ
തിരുത്തുകരണ്ടാമത്തെ ത്രിമാസത്തിൽ, ഒരു സാധാരണ അൾട്രാസൗണ്ട് പരീക്ഷയിൽ സാധാരണയായി ഇവ ഉൾപ്പെടുന്നു: [11]
- ഒന്നിലധികം ഗർഭാവസ്ഥകൾക്കുള്ള അമ്നിയോണിക് സഞ്ചികളുടെയും കോറിയോണിക് സഞ്ചികളുടെയും എണ്ണം ഉൾപ്പെടെ ഗര്ഭപിണ്ഡത്തിന്റെ എണ്ണം
- ഗര്ഭപിണ്ഡത്തിന്റെ ഹൃദയ പ്രവർത്തനം
- ഗര്ഭപാത്രം, സെർവിക്സ് എന്നിവയുമായി ബന്ധപ്പെട്ട ഗര്ഭപിണ്ഡത്തിന്റെ സ്ഥാനം
- സാധ്യമാകുമ്പോൾ പൊക്കിൾക്കൊടി ചേർക്കുന്ന സ്ഥലം ഉൾപ്പെടെ പ്ലാസന്റയുടെ സ്ഥാനവും രൂപവും
- അമ്നിയോണിക് ദ്രാവകത്തിന്റെ അളവ്
- ഗർഭകാല പ്രായം വിലയിരുത്തൽ
- ഗര്ഭപിണ്ഡത്തിന്റെ ഭാരം കണക്കാക്കൽ
- ഗര്ഭപിണ്ഡത്തിന്റെ ശരീരഘടനാപരമായ സർവേ
- അമ്മയുടെ ഗർഭപാത്രം, ട്യൂബുകൾ, അണ്ഡാശയങ്ങൾ, ഉചിതമായ സമയത്ത് ചുറ്റുമുള്ള ഘടനകൾ എന്നിവയുടെ വിലയിരുത്തൽ
ഡേറ്റിംഗും വളർച്ചാ നിരീക്ഷണവും
തിരുത്തുകഗർഭാവസ്ഥയുടെ പ്രായം സാധാരണയായി നിർണ്ണയിക്കുന്നത് സ്ത്രീയുടെ അവസാന ആർത്തവത്തിന്റെ തീയതി അടിസ്ഥാനമാക്കിയാണ്, കൂടാതെ ആർത്തവചക്രത്തിന്റെ പതിനാലാം ദിവസത്തിലാണ് അണ്ഡോത്പാദനം നടന്നതെന്ന് അനുമാനിക്കാം. ചിലപ്പോൾ ഒരു സ്ത്രീക്ക് അവളുടെ അവസാന ആർത്തവത്തിന്റെ തീയതിയെക്കുറിച്ച് അനിശ്ചിതത്വമുണ്ടാകാം, അല്ലെങ്കിൽ അവളുടെ സൈക്കിളിന്റെ പതിനാലാം ദിവസത്തേക്കാൾ വളരെ മുമ്പോ ശേഷമോ അണ്ഡോത്പാദനം നടന്നതായി സംശയിക്കാൻ കാരണമുണ്ടാകാം. അൾട്രാസൗണ്ട് സ്കാനുകൾ ഗർഭാവസ്ഥയുടെ പ്രായം കണക്കാക്കുന്നതിനുള്ള ഒരു ബദൽ രീതി വാഗ്ദാനം ചെയ്യുന്നു. ഡേറ്റിംഗിന്റെ ഏറ്റവും കൃത്യമായ അളവുകോൽ ഗര്ഭപിണ്ഡത്തിന്റെ ക്രൗണ്-റമ്പ് ദൈർഘ്യമാണ്, ഇത് ഗർഭത്തിൻറെ 7 മുതൽ 13 ആഴ്ച വരെ നടത്താം. ഗർഭാവസ്ഥയുടെ 13 ആഴ്ചകൾക്കുശേഷം, ബൈപാരിറ്റൽ ഡയമീറ്റർ (രണ്ട് പാരീറ്റൽ എല്ലുകൾക്ക് കുറുകെ തലയുടെ തിരശ്ചീന വ്യാസം), തലയുടെ ചുറ്റളവ്, തുടയെല്ലിന്റെ നീളം, കിരീടം-കുതികാൽ നീളം (തല മുതൽ കുതികാൽ വരെ) എന്നിവ ഉപയോഗിച്ച് ഗര്ഭപിണ്ഡത്തിന്റെ പ്രായം കണക്കാക്കാം. ഗർഭാവസ്ഥയിൽ നേരത്തെ ചെയ്യുമ്പോൾ ഡേറ്റിംഗ് കൂടുതൽ കൃത്യമാണ്; പിന്നീടുള്ള സ്കാൻ ഗർഭാവസ്ഥയുടെ പ്രായത്തിന്റെ മറ്റൊരു കണക്ക് നൽകുന്നുവെങ്കിൽ, കണക്കാക്കിയ പ്രായം സാധാരണഗതിയിൽ മാറ്റില്ല, മറിച്ച് ഗര്ഭപിണ്ഡം പ്രതീക്ഷിച്ച തോതില് വളരുന്നില്ലെന്ന് അനുമാനിക്കാം. [5]
ഗര്ഭപിണ്ഡത്തിന്റെ വയറിന്റെ ചുറ്റളവും അളക്കാം. ഇത് ഗര്ഭപിണ്ഡത്തിന്റെ ഭാരവും വലിപ്പവും കണക്കാക്കുന്നു, ഗര്ഭപിണ്ഡത്തിന്റെ വളർച്ച നിരീക്ഷിക്കുന്നതിന് സീരിയൽ അൾട്രാസൗണ്ട് ചെയ്യുമ്പോൾ ഇത് പ്രധാനമാണ്. [5]
ഗര്ഭപിണ്ഡത്തിന്റെ ലിംഗവിവേചനം
തിരുത്തുകഗര്ഭപിണ്ഡത്തിന്റെ ലിംഗഭേദം 11 ആഴ്ചയ്ക്കുള്ളില് തന്നെ അള്ട്രാസൗണ്ട് വഴി തിരിച്ചറിയാം. നേരത്തെ ശ്രമിക്കുമ്പോൾ താരതമ്യേന കൃത്യതയുണ്ടാവില്ല. 13 ആഴ്ച ഗർഭാവസ്ഥയ്ക്ക് ശേഷം, ഗര്ഭപിണ്ഡം ഇന്റർസെക്സ് ബാഹ്യ സ്വഭാവസവിശേഷതകൾ കാണിക്കുന്നില്ലെങ്കിൽ, 99% മുതൽ 100% വരെ ഉയർന്ന കൃത്യത സാധ്യമാണ്.
രണ്ട് ആശുപത്രികളിൽ നിന്നുള്ള കൃത്യത ഡാറ്റയാണ് ഇനിപ്പറയുന്നത്:
| ഗർഭകാലം | കിംഗ്സ് കോളേജ് ഹോസ്പിറ്റൽ മെഡിക്കൽ സ്കൂൾ | തായ്പേയ് സിറ്റി ഹോസ്പിറ്റൽ & ലി ഷിൻ ഹോസ്പിറ്റൽ |
|---|---|---|
| 11 ആഴ്ച | 70.3% | 71.9% |
| 12 ആഴ്ച | 98.7% | 92% |
| 13 ആഴ്ച | 100% | 98.3% |
സ്വാധീനിക്കുന്ന ഘടകങ്ങൾ
തിരുത്തുകഗര്ഭപിണ്ഡത്തിന്റെ ലിംഗവിവേചനത്തിന്റെ കൃത്യത ഇതിനെ ആശ്രയിച്ചിരിക്കുന്നു:
- ഗർഭകാലം
- സോണോഗ്രാഫിക് മെഷീന്റെ കൃത്യത
- ഓപ്പറേറ്ററുടെ വൈദഗ്ദ്ധ്യം
- ഗര്ഭപിണ്ഡത്തിന്റെ സ്ഥാനം
സെർവിക്സിൻറെ അൾട്രാസോണോഗ്രാഫി
തിരുത്തുകഅകാല ജനനത്തിന് സാധ്യതയുള്ള സ്ത്രീകളിലെ സെർവിക്സിൻറെ വിലയിരുത്തലിന് ഒബ്സ്റ്റട്രിക് സോണോഗ്രാഫി ഉപയോഗപ്രദമാണ്. ഒരു ചെറിയ സെർവിക്സ് മാസം തികയാതെയുള്ള പ്രസവത്തിനുള്ള ഉയർന്ന അപകടസാധ്യതയുമായി ബന്ധപ്പെട്ടിരിക്കുന്നു: 24 ആഴ്ച ഗർഭാവസ്ഥയിൽ, സെർവിക്സിന്റെ നീളം 25 മിമി -ൽ താഴെയാണ് എങ്കിൽ അത് സ്വതസിദ്ധമായ അകാല ജനനത്തിനുള്ള ഒരു റിസ്ക് ഗ്രൂപ്പിനെ നിർവചിക്കുന്നു. കൂടാതെ, സെർവിക്സിൻറെ നീളം കുറയുമ്പോൾ, അപകടസാധ്യത കൂടുതലാണ്. [14]
അസാധാരണത്വ സ്ക്രീനിംഗ്
തിരുത്തുകമിക്ക രാജ്യങ്ങളിലും, ജനനത്തിനു മുമ്പുള്ള വളർച്ചാ വൈകല്യങ്ങൾ കണ്ടെത്തുന്നതിന് സാധാരണയായി ഗർഭകാല സോണോഗ്രാഫിക് സ്കാനുകൾ നടത്തുന്നു. കൈകാലുകളുടെയും സുപ്രധാന അവയവങ്ങളുടെയും അവസ്ഥ പരിശോധിക്കുന്നതും (ചിലപ്പോൾ) അസാധാരണത്വങ്ങൾക്കുള്ള പ്രത്യേക പരിശോധനകളും ഇതിൽ ഉൾപ്പെടുന്നു. അൾട്രാസൗണ്ട് വഴി കണ്ടെത്തുന്ന ചില അസ്വാഭാവികതകൾ ഗർഭാശയത്തിലെ വൈദ്യചികിത്സയിലൂടെയോ അല്ലെങ്കിൽ പെരിനാറ്റൽ കെയർ വഴിയോ പരിഹരിക്കാവുന്നതാണ്, എന്നിരുന്നാലും മറ്റ് അസാധാരണത്വങ്ങളുടെ സൂചനകൾ ഗർഭച്ഛിദ്രം സംബന്ധിച്ച തീരുമാനത്തിലേക്ക് നയിച്ചേക്കാം.
ഒരുപക്ഷേ ഏറ്റവും സാധാരണമായ അത്തരം പരിശോധനകൾ ന്യൂച്ചൽ ട്രാൻസ്ലൂസൻസി കനം ("NT-ടെസ്റ്റ്" അല്ലെങ്കിൽ " നുചൽ സ്കാൻ ") അളക്കുന്നത് ആണ്. ഡൗൺ സിൻഡ്രോം ബാധിച്ച 91% ഗര്ഭപിണ്ഡങ്ങളും ഈ വൈകല്യം പ്രകടിപ്പിക്കുന്നുണ്ടെങ്കിലും, ടെസ്റ്റ് ഫ്ലാഗ് ചെയ്ത 5% ഗര്ഭപിണ്ഡങ്ങള്ക്ക് ഡൗൺ സിൻഡ്രോം ഇല്ല.
അൾട്രാസൗണ്ട് ഗര്ഭപിണ്ഡത്തിന്റെ അവയവങ്ങളുടെ അപാകതകളും കണ്ടെത്താം. ഗർഭാവസ്ഥയുടെ ഏകദേശം 18 മുതൽ 23 ആഴ്ച വരെ ഇത്തരത്തിലുള്ള കണ്ടെത്തലിനുള്ള സ്കാനുകൾ നടത്താറുണ്ട് (" അനാട്ടമി സ്കാൻ ", "അനോമലി സ്കാൻ" അല്ലെങ്കിൽ "ലെവൽ 2 അൾട്രാസൗണ്ട്" എന്ന് ഇതിനെ വിളിക്കുന്നു). ഇതിന് വ്യക്തമായ കാരണങ്ങളുണ്ടെന്നും അത്തരം സ്കാനുകൾ വ്യക്തമായും പ്രയോജനകരമാണെന്നും ചില ഉറവിടങ്ങൾ സൂചിപ്പിക്കുന്നു, കാരണം അൾട്രാസൗണ്ട് ഗര്ഭപിണ്ഡത്തിന്റെ രൂപഘടന, അസ്ഥിയുടെ ആകൃതി, അസ്ഥികൂടത്തിന്റെ സവിശേഷതകൾ, ഗര്ഭപിണ്ഡത്തിന്റെ ഹൃദയത്തിന്റെ പ്രവർത്തനം, വോളിയം വിലയിരുത്തൽ, ഗര്ഭപിണ്ഡത്തിന്റെ ശ്വാസകോശത്തിന്റെ പക്വത എന്നിവയെ വിലയിരുത്തുന്നതിന് വ്യക്തമായ ക്ലിനിക്കൽ ഗുണങ്ങൾ പ്രാപ്തമാക്കുന്നു.[15] [16]
സുരക്ഷാ പ്രശ്നങ്ങൾ
തിരുത്തുകഅയോണൈസിംഗ് റേഡിയേഷൻ ഉപയോഗിക്കുന്ന റേഡിയോഗ്രാഫുകളിൽ നിന്ന് വ്യത്യസ്തമായി, ഗർഭസ്ഥ ശിശുവിന് ഡയഗ്നോസ്റ്റിക് അൾട്രാസൗണ്ട് സുരക്ഷിതമാണെന്ന് നിലവിലെ തെളിവുകൾ സൂചിപ്പിക്കുന്നു. ക്രമരഹിതമായ നിയന്ത്രിത പരീക്ഷണങ്ങൾ 8-9 വയസ്സുവരെയുള്ള കുട്ടികളെ പരിശോധിച്ചപ്പോൾ, കാഴ്ച, കേൾവി, സ്കൂൾ പ്രകടനം, ഡിസ്ലെക്സിയ, സംസാരം, ന്യൂറോളജിക്കൽ വികസനം എന്നിവയിൽ അൾട്രാസൗണ്ട് എക്സ്പോഷർ വഴി കാര്യമായ വ്യത്യാസങ്ങളൊന്നുമില്ല. [17] ക്രമരഹിതമായ ഒരു ട്രയലിൽ, അൾട്രാസൗണ്ട് കൂടുതൽ എക്സ്പോഷർ ഉള്ള കുട്ടികൾക്ക് പെരിനാറ്റൽ മരണനിരക്കിൽ കുറവുണ്ടായി, അപാകതകൾ കൂടുതലായി കണ്ടുപിടിക്കുന്നതാണ് ഇതിന് കാരണം. [17]
ഡോപ്ലർ അൾട്രാസോണോഗ്രാഫി പരിശോധനക്ക് സാധാരണ (ബി-മോഡ്) അൾട്രാസൗണ്ട് പരിശോധനകളേക്കാൾ അഞ്ചിരട്ടി തെർമൽ ഇൻഡക്സ് (TI) ഉണ്ട്. [17] നിരവധി ക്രമരഹിതമായ നിയന്ത്രിത പരീക്ഷണങ്ങൾ ഡോപ്ലർ എക്സ്പോഷറും ജനനഭാരവും, അഗ് പാർ സ്കോറുകളും, പെരിനാറ്റൽ മരണനിരക്കും തമ്മിൽ യാതൊരു ബന്ധവും റിപ്പോർട്ട് ചെയ്തിട്ടില്ല. എന്നിരുന്നാലും, ഒരു ക്രമരഹിതമായ നിയന്ത്രിത പരീക്ഷണം, ഡോപ്ലർ അൾട്രാസോണോഗ്രാഫി (RR 3.95, 95% CI 1.32–11.77) വിധേയമായി 24 ആഴ്ചകൾക്കുശേഷം ജനിച്ച സാധാരണ ശിശുക്കളുടെ പെറിനാറ്റൽ മരണനിരക്ക് ഉയർന്നതാണ് എന്ന് കണ്ടെത്തി, എന്നാൽ ഇത് പ്രാഥമിക ഫലമായിരുന്നില്ല. പഠനം, ഇത് ഡോപ്ലറിന്റെ ദോഷകരമായ ഫലത്തെക്കാൾ ആകസ്മികമായി സംഭവിച്ചതാണെന്ന് ഊഹിക്കപ്പെടുന്നു. [17]
ആശുപത്രികളിൽ ഉപയോഗിക്കുന്ന അതേ സാങ്കേതികവിദ്യയാണെങ്കിലും, ഗര്ഭപിണ്ഡത്തിന്റെ സൂക്ഷിപ്പു വീഡിയോകളും ഫോട്ടോകളും പോലുള്ള മെഡിക്കൽ ഇതര ആവശ്യങ്ങൾക്ക് എഫ്ഡിഎ അതിന്റെ ഉപയോഗം നിരുത്സാഹപ്പെടുത്തുന്നു. [18]
അമേരിക്കൻ ഇൻസ്റ്റിറ്റ്യൂട്ട് ഓഫ് അൾട്രാസൗണ്ട് ഇൻ മെഡിസിൻ എം-മോഡ് സോണോഗ്രാഫി വിജയിച്ചില്ലെങ്കിൽ മാത്രമേ സ്പെക്ട്രൽ ഡോപ്ലർ ശുപാർശ ചെയ്യുന്നുള്ളൂ. [19]
ചരിത്രം
തിരുത്തുകസ്കോട്ടിഷ് ഫിസിഷ്യൻ ഇയാൻ ഡൊണാൾഡ് അൾട്രാസൗണ്ട് വൈദ്യശാസ്ത്ര ഉപയോഗത്തിന്റെ തുടക്കക്കാരിൽ ഒരാളാണ്. അദ്ദേഹത്തിന്റെ ലേഖനം "Investigation of Abdominal Masses by Pulsed Ultrasound (പൾസ്ഡ് അൾട്രാസൗണ്ട് മുഖേനയുള്ള വയറുവേദനയെക്കുറിച്ചുള്ള അന്വേഷണം)" 1958 [20] ൽ ദി ലാൻസെറ്റിൽ പ്രസിദ്ധീകരിച്ചു. ഗ്ലാസ്ഗോ യൂണിവേഴ്സിറ്റിയിലെ മിഡ്വൈഫറി വിഭാഗത്തിലെ റെജിയസ് പ്രൊഫസറായിരുന്നു ഡൊണാൾഡ്. [21]
1962-ൽ, ഡേവിഡ് റോബിൻസൺ, ജോർജ്ജ് കോസോഫ്, ജോർജ്ജ് റഡോവനോവിച്ച്, ഡോ. വില്യം ഗാരറ്റ് എന്നിവർ ഉയർന്ന ഫ്രീക്വൻസി സൗണ്ട് വേവ് ഇമേജിംഗിൽ നിന്ന് ഗര്ഭപിണ്ഡത്തിന്റെ അനാട്ടമിക് ഘടനകളെ ആദ്യമായി തിരിച്ചറിഞ്ഞു. [22] [23]
1962-ൽ, ഏകദേശം രണ്ട് വർഷത്തെ പ്രവർത്തനത്തിന് ശേഷം, ജോസഫ് ഹോംസ്, വില്യം റൈറ്റ്, റാൽഫ് മെയർഡിർക്ക് എന്നിവർ ആദ്യത്തെ സംയുക്ത കോൺടാക്റ്റ് ബി-മോഡ് സ്കാനർ വികസിപ്പിച്ചെടുത്തു. അവരുടെ പ്രവർത്തനങ്ങളെ യുഎസ് പബ്ലിക് ഹെൽത്ത് സർവീസസും കൊളറാഡോ യൂണിവേഴ്സിറ്റിയും പിന്തുണച്ചിരുന്നു. റൈറ്റും മെയർഡിർക്കും യൂണിവേഴ്സിറ്റി വിട്ട് ഫിസിയോണിക്ക് എഞ്ചിനീയറിംഗ് ഇൻകോർപ്പറേറ്റ് രൂപീകരിച്ചു, ഇത് 1963 [24] ൽ ആദ്യത്തെ വാണിജ്യപരമായ കൈകൊണ്ട് ആർട്ടിക്യുലേറ്റഡ് ആം കോമ്പൗണ്ട് കോൺടാക്റ്റ് ബി-മോഡ് സ്കാനർ പുറത്തിറക്കി. അൾട്രാസൗണ്ട് സ്കാനറുകളുടെ ചരിത്രത്തിലെ ഏറ്റവും ജനപ്രിയമായ രൂപകൽപ്പനയുടെ തുടക്കമായിരുന്നു ഇത്.
പൊതുവെ ഡയഗ്നോസ്റ്റിക് അൾട്രാസൗണ്ട് സാങ്കേതികവിദ്യയുടെ വികസനത്തിൽ ഒബ്സ്റ്റട്രിക് അൾട്രാസൗണ്ട് ഒരു പ്രധാന പങ്ക് വഹിച്ചിട്ടുണ്ട്. ഡയഗ്നോസ്റ്റിക് അൾട്രാസൗണ്ട് സാങ്കേതികവിദ്യയിലെ സാങ്കേതിക മുന്നേറ്റങ്ങളിൽ ഭൂരിഭാഗവും മികച്ച ഒബ്സ്റ്റട്രിക് അൾട്രാസൗണ്ട് ഉപകരണങ്ങൾ സൃഷ്ടിക്കുന്നതിനുള്ള ഡ്രൈവ് മൂലമാണ്. കോഹറന്റ് ഇമേജ് ഫോർമേഷൻ വികസിപ്പിക്കുന്നതിനുള്ള അക്യുസൺ കോർപ്പറേഷന്റെ പയനിയറിംഗ് പ്രവർത്തനങ്ങൾ ഡയഗ്നോസ്റ്റിക് അൾട്രാസൗണ്ട് ഉപകരണങ്ങളുടെ മൊത്തത്തിലുള്ള വികസനം രൂപപ്പെടുത്താൻ സഹായിച്ചു.
സമൂഹവും സംസ്കാരവും
തിരുത്തുകഗർഭാവസ്ഥയെ നിരീക്ഷിക്കുന്നതിൽ അൾട്രാസൗണ്ട് സാങ്കേതികവിദ്യയുടെ വർദ്ധിച്ചുവരുന്ന വ്യാപകമായ ഉപയോഗം സ്ത്രീകളും സമൂഹങ്ങളും ഗർഭധാരണവും പ്രസവവും സങ്കൽപ്പിക്കുകയും അനുഭവിക്കുകയും ചെയ്യുന്ന വിധത്തിൽ വലിയ സ്വാധീനം ചെലുത്തിയിട്ടുണ്ട്. [25] ലോകമെമ്പാടുമുള്ള ഒബ്സ്റ്റെട്രിക് അൾട്രാസൗണ്ട് സാങ്കേതികവിദ്യയുടെ വ്യാപകമായ വ്യാപനവും അതിന്റെ ഉപയോഗത്തിന്റെ ആശയക്കുഴപ്പവും 'സുരക്ഷിത' ഗർഭധാരണം സൃഷ്ടിക്കുന്നതും അതുപോലെ തന്നെ ഗര്ഭപിണ്ഡത്തിന്റെ ലിംഗഭേദം പോലുള്ള സവിശേഷതകൾ കാണാനും നിർണ്ണയിക്കാനുമുള്ള കഴിവും വ്യക്തികളുടെ ഗർഭധാരണവുമായി ബന്ധപ്പെട്ട തീരുമാനങ്ങളെ ബാധിക്കുന്നു. [25] ഗർഭാവസ്ഥയുടെ ഈ "സാങ്കേതികമായ ഏറ്റെടുക്കൽ" പാശ്ചാത്യ അല്ലെങ്കിൽ വികസിത രാജ്യങ്ങളിൽ മാത്രം ഒതുങ്ങുന്നില്ല, ഇത് വികസ്വര രാജ്യങ്ങളെയും ബാധിക്കുന്നു.[25] ഗർഭാവസ്ഥയുടെ വർദ്ധിച്ചുവരുന്ന വൈദ്യവൽക്കരണത്തിന്റെ ഉദാഹരണമായ ഇത് സാമൂഹികവും സാങ്കേതികവുമായ പ്രത്യാഘാതങ്ങളുള്ള ഒരു പ്രതിഭാസമാണ്. [25] ഗർഭാവസ്ഥയെ നിരീക്ഷിക്കുന്നതിൽ അൾട്രാസൗണ്ട് സാങ്കേതികവിദ്യയുടെ ഉപയോഗവുമായി ബന്ധപ്പെട്ട എത്നോഗ്രാഫിക് ഗവേഷണം ലോകമെമ്പാടുമുള്ള പ്രതീക്ഷിക്കുന്ന അമ്മമാരരുടെ അനുഭവം എങ്ങനെ മാറ്റിമറിച്ചുവെന്ന് കാണിക്കാൻ കഴിയും. [25]
ഇതും കാണുക
തിരുത്തുക- 3D അൾട്രാസൗണ്ട്
- ഡോപ്ലർ ഫെറ്റൽ മോണിറ്റർ
- ഗ്ലോബൽ ലൈബ്രറി ഓഫ് വിമൻസ് മെഡിസിൻ
- ഗൈനക്കോളജിക്കൽ അൾട്രാസോണോഗ്രാഫി
അവലംബം
തിരുത്തുക- ↑ Salomon, LJ; Alfirevic, Z; Berghella, V; Bilardo, C; Hernandez-Andrade, E; Johnsen, SL; Kalache, K; Leung, K.-Y.; Malinger, G (2010). "Practice guidelines for performance of the routine mid-trimester fetal ultrasound scan". Ultrasound Obstet Gynecol. 37 (1): 116–126. doi:10.1002/uog.8831. PMID 20842655.
- ↑ Salomon, LJ; Alfirevic, Z; Bilardo, CM; Chalouhi, GE; Ghi, T; Kagan, KO; Lau, TK; Papageorghiou, AT; Raine-Fenning, NJ (2013). "ISUOG Practice Guidelines: performance of first-trimester fetal ultrasound scan". Ultrasound Obstet Gynecol. 41 (1): 102–113. doi:10.1002/uog.12342. PMID 23280739.
- ↑ Whitworth, M; Bricker, L; Mullan, C (2015). "Ultrasound for fetal assessment in early pregnancy". Cochrane Database of Systematic Reviews. 2015 (7): CD007058. doi:10.1002/14651858.CD007058.pub3. PMC 4084925. PMID 26171896.
- ↑ Zwingenberger, Allison (10 April 2007). "What do hyperechoic and hypoechoic mean?". DVM Journals.
- ↑ 5.0 5.1 5.2 5.3 Woo, Joseph (2006). "Why and when is Ultrasound used in Pregnancy?". Obstetric Ultrasound: A Comprehensive Guide. Retrieved 2007-05-27.
- ↑ "[3D and 4D ultrasonography in obstetrics]". Akush Ginekol (Sofiia) (in ബൾഗേറിയൻ). 46 (2): 31–40. 2007. PMID 17469450.
- ↑ "A comparison between acoustic output indices in 2D and 3D/4D ultrasound in obstetrics". Ultrasound Obstet Gynecol. 29 (3): 326–8. 2007. doi:10.1002/uog.3933. PMID 17265534.
- ↑ Rados C (January–February 2004). "FDA Cautions Against Ultrasound 'Keepsake' Images". FDA Consumer Magazine. Archived from the original on 13 May 2009. Retrieved 28 February 2012.
- ↑ Doubilet, Peter M.; Benson, Carol B.; Bourne, Tom; Blaivas, Michael (2013-10-10). Campion, Edward W. (ed.). "Diagnostic Criteria for Nonviable Pregnancy Early in the First Trimester". New England Journal of Medicine (in ഇംഗ്ലീഷ്). 369 (15): 1443–1451. doi:10.1056/NEJMra1302417. ISSN 0028-4793. PMID 24106937.
- ↑ Boschert, Sherry (2001-06-15). "Anxious Patients Often Want Very Early Ultrasound Exam". OB/GYN News. FindArticles.com. Retrieved 2007-05-27.
- ↑ 11.0 11.1 11.2 Cunningham, F; Leveno, KJ; Bloom, SL; Spong, CY; Dashe, JS; Hoffman, BL; Casey BM, BM; Sheffield, JS (2013). "Fetal Imaging". Williams Obstetrics, Twenty-Fourth Edition. McGraw-Hill.
- ↑ "Miscarriage". A.D.A.M., Inc. 21 Nov 2010. Retrieved 28 February 2012.
- ↑ Snijders, RJ.; Nicolaides, KH. (Jan 1994). "Fetal biometry at 14-40 weeks' gestation". Ultrasound Obstet Gynecol. 4 (1): 34–48. doi:10.1046/j.1469-0705.1994.04010034.x. PMID 12797224.
- ↑ Iams, Jay D.; Goldenberg, Robert L.; Meis, Paul J.; Mercer, Brian M.; Moawad, Atef; Das, Anita; Thom, Elizabeth; McNellis, Donald; et al. (1996). "The Length of the Cervix and the Risk of spontaneous Premature Delivery". New England Journal of Medicine. 334 (9): 567–72. doi:10.1056/NEJM199602293340904. PMID 8569824.
- ↑ Bhanu Prakash, K.N.; Ramakrishnan, A.G.; Suresh, S.; Chow, T.W.P. (March 2002). "Fetal lung maturity analysis using ultrasound image features" (PDF). IEEE Transactions on Information Technology in Biomedicine. 6 (1): 38–45. doi:10.1109/4233.992160. PMID 11936595.
- ↑ Layyous, Najeeb. "The Clinical Advantages of 3D and 4D Ultrasound - Dr N Layyous". www.layyous.com. Retrieved 21 March 2018.
- ↑ 17.0 17.1 17.2 17.3 Houston, Laura E.; Odibo, Anthony O.; Macones, George A. (2009). "The safety of obstetrical ultrasound a review". Prenatal Diagnosis. 29 (13): 1204–1212. doi:10.1002/pd.2392. ISSN 0197-3851. PMID 19899071.
- ↑ "Fetal Keepsake Videos". Food and Drug Administration. Retrieved 2011-05-21.
- ↑ "Statement on Measurement of the Fetal Heart Rate". Sound Waves Weekly. American Institute of Ultrasound in Medicine. November 17, 2011. Archived from the original on 2023-01-21. Retrieved 2023-01-21.
When attempting to obtain fetal heart rate with a diagnostic ultrasound system, the AIUM recommends using M-mode at first because the time-averaged acoustic intensity delivered to the fetus is lower with M-mode than with spectral Doppler. If this is unsuccessful, spectral Doppler ultrasound may be used with the following guidelines: use spectral Doppler only briefly (eg, 4-5 heart beats), and keep the thermal index (TIS for soft tissues in the first trimester and TIB for bones in second and third trimesters) as low as possible, preferably below 1 in accordance with the ALARA (as low as reasonably achievable) principle.
- ↑ Donald, I; MacVicar, J; Brown, TG (1958). "Investigation of abdominal masses by pulsed ultrasound". Lancet. 1 (7032): 1188–95. doi:10.1016/S0140-6736(58)91905-6. PMID 13550965.
- ↑ Ian Donald's paper in the Lancet in 1958 by Joseph Woo
- ↑ "History of Sonography in Australia". Archived from the original on 2021-05-17. Retrieved 17 August 2018.
- ↑ "Bill Garrett: Obstetrics practitioner helped develop ultrasound". The Sydney Morning Herald. 10 December 2015. Retrieved 17 August 2018.
- ↑ Woo, Joseph (2002). "A short History of the development of Ultrasound in Obstetrics and Gynecology". ob-ultrasound.net. Retrieved 2007-08-26.
- ↑ 25.0 25.1 25.2 25.3 25.4 [Gammeltoft, Tine, 2007, Sonography and Sociality – Obstetrical Ultrasound Imagining in Urban Vietnam, Medical Anthropology Quarterly, 21:2, 133-153]
പുറം കണ്ണികൾ
തിരുത്തുക- റേഡിയോളജി ഇൻഫോ: ഒബ്സ്റ്റട്രിക് അൾട്രാസൗണ്ട് ഇമേജിംഗ്
- അൾട്രാസൗണ്ടിന്റെ വിവേകപൂർണ്ണമായ ഉപയോഗത്തെക്കുറിച്ചുള്ള AIUM പ്രസ്താവന
- ഗ്ലോബൽ ലൈബ്രറി ഓഫ് വിമൻസ് മെഡിസിൻ ഇമേജിംഗ് ഇൻ ഒബ്സ്റ്റട്രിക്സ് ആൻഡ് ഗൈനക്കോളജി ലിങ്ക്
- ഗ്ലോബൽ ലൈബ്രറി ഓഫ് വിമൻസ് മെഡിസിൻ ഇമേജിംഗ് ഇൻ ഒബ്സ്റ്റട്രിക്സ് ആൻഡ് ഗൈനക്കോളജി ലിങ്ക്